福島県立大野病院事件についてweb上のどの記事よりもわかりやすく、詳しく解説します。
- 事件の内容
- 事件の医療現場への影響
- この事件など、医療訴訟による医療の質の低下について
この事件は単に大野病院事件とも呼ばれています。本記事でもこれ以降「大野病院事件」と書きます。
大野病院事件は2004年の事件です。帝王切開手術を受けた妊婦の尊い命が失われました。
そして懸命な救命を行なった執刀医への不当な刑事司法行為により医療現場に大いなる悪影響を及ぼしました。
 外科医aru
外科医aru旧帝大医学部卒業後、田舎の忙しい基幹病院で研修医として就職。そのまま外科医となり、2度の転勤を経験。最新のロボット手術にも携わり、手術執刀経験は500件超え。夜間緊急手術も大好きなバリバリの外科医でした。
以下、福島地方裁判所2008年8月20日判決(わ)第41号判決文にて事実認定された内容に基づいて記載しています。
大野病院事件の内容
2004年12月17日に福島県立大野病院で帝王切開手術を受けた妊婦が死亡しました。
そのことで執刀医の産婦人科医1人(以降「本件医師」と書きます)が、刑法の業務上過失致死傷罪と医師法違反の容疑で2006年2月18日に逮捕、翌月に起訴されました。
2008年8月20日、福島地方裁判所は、本件医師を無罪とする判決を言い渡し、検察は控訴を断念したため確定判決となりました。
本件医師は無罪とはなったものの、逮捕・起訴されています。
さらに、マスコミによるバッシングもありました。医療過誤ではないのに医療過誤かのごとく報道されました。
以下で詳細に解説します。
当時の福島県立大野病院の体制
事件当時、福島県立大野病院は病床数約150床程度の地域医療病院として位置していました。
産婦人科の常勤医師は1人のみでした(本件医師、医師9年目)。
本件医師は同院にて過去に別の前置胎盤の妊婦に対して、帝王切開を無輸血で行ったことがありました。
輸血製剤は病院内に常備していませんでした。輸血対応については、必要時に約50km離れた福島県いわき赤十字血液センターから1時間以上かけて輸送されていました。
患者背景
事件当時29歳の妊婦は、3年前に第一子を他院で帝王切開にて出産していました。
その後、2004年5月に大野病院で第二子妊娠を診断され、通院していました。
同年10月の超音波検査で「前置胎盤」と診断。同年11月に切迫早産もあり同院に入院し、妊娠36週6日となる12月17日に帝王切開の予定でした。



帝王切開を受けていることは前置胎盤のリスクとなります。前置胎盤の場合、帝王切開しないと分娩できません。
帝王切開前の準備
本件医師は妊婦と夫に対して、帝王切開での分娩について説明し、場合によっては「輸血」「子宮摘出術」を行う可能性を話して手術承諾書に同意を取得。この説明の際に本件医師が「3人目も欲しいですか」と聞いたところ肯定しました。
手術室には「帝王切開」と「単純子宮全摘出術」の予定を伝え、術前準備輸血として「濃厚赤血球輸血」の用意を指示。
担当麻酔科医(日本麻酔科学会専門医)と手術補助の外科医(医師5年目)に予定手術内容を事前に共有。
手術前に、前回の帝王切開分娩を施行した病院の担当医師に電話で「本日、前回帝王切開分娩した妊婦が、全前置胎盤の帝王切開を行うこと」「何かあれば応援を頼むかもしれない」ことを伝えました。
- 患者様に対する今回の手術内容の説明
- 手術での出血に備えた輸血の準備
- 関係各所への手術内容の共有と協力の要請
が行われました。



高リスクな前置胎盤の帝王切開に備えて準備がなされました。
帝王切開
多少の医学知識がないと内容がわかりにくいと思います。医療関係者ではない方は「妊婦死亡後」まで飛ばしていただいた方がいいかもしれません。
妊娠36週6日となる12月17日に予定通り、帝王切開が行われました。
執刀医(本件医師)・助手(外科医)・麻酔科医・助産師2名・看護師4名が関与しました。
硬膜外麻酔+脊椎麻酔で麻酔。背中からの神経麻酔です。妊婦の意識はあります。
帝王切開開始9分で体重3,000 gの女児を娩出しました。ここまでは問題なかったようです。ここからです。
胎盤は通常の剥離方法である臍帯の牽引を行なっても胎盤剥離出来ず。子宮マッサージや用手剥離でも剥離出来ず。
クーパー(はさみ)で切開を入れて胎盤を剥離し、ようやく胎盤娩出。
この時点で出血が約5000ml。急速な濃厚赤血球輸血を行い、濃厚赤血球輸血を追加発注。
子宮収縮剤の注射と、圧迫止血や出血点への縫合止血を試みたが、出血は止まらず。
出血により血圧が低下。さらなる濃厚赤血球輸血の追加発注。状態立て直し次第止血のための子宮摘出方針に。
全身麻酔に移行し、輸血を大量発注、届いたものから輸血実施。
なんとか血圧を戻し、子宮摘出を開始。子宮摘出の方針決定から1時間半程度経過していた。
1時間程度で子宮摘出。この30分後に心停止(心室細動)。懸命な蘇生を行うも死亡してしまった。
癒着胎盤による出血性ショックにより尊い若い命が失われてしまった。
詳細な時系列 タッチで開きます
14:02 麻酔開始(硬膜外麻酔+脊椎麻酔)
14:26 手術開始
14:37 児娩出
14:50 クーパーによる剥離で胎盤娩出 総出血量約5,000ml 輸血 濃厚赤血球5単位
15:15 輸血製剤(濃厚赤血球)10単位発注 術中1回目
15:35 全身麻酔に移行
16:05 輸血製剤(濃厚赤血球)10単位発注 術中2回目
16:30 輸血製剤到着 術中1回目 輸血 濃厚赤血球10単位 総出血量約12,000ml 子宮摘出術開始
17:30 輸血製剤到着 術中2回目 輸血 濃厚赤血球10単位
17:30頃 子宮摘出
18:00頃 心室細動 蘇生開始
19:01 死亡確認 総出血量約20,000 ml(羊水を含む)
総補液量約15,000 ml 濃厚赤血球25単位 新鮮凍結血漿15単位を含む
報告書 県立大野病院医療事故について,県立大野病院医療事故調査委員会,2005年3月22日 より
妊婦死亡後
院長は医療準則に反する行為は無く異状死には当てはまらないと判断して警察署への24時間以内の届け出は行いませんでした。
「異状死」に関しては、実は診療中の死亡の取り扱いに関してはきちんと定まってはいません。
詳しくはこちら
日本法医学会 異状死ガイドライン(平成6年5月)
「診療行為に関連した予期しない死亡、およびその疑いがあるもの」と記載されていますが実際の運用に関しては不透明であり、この内容に関しては学会からの批判もあがっています。



妊婦の死亡は非常に悔やまれます。手術室は戦場と化していたと思われます。想像しただけで冷や汗が出ます。今回、懸命な止血と救命活動が行われておりもちろん異状死ではないと考えていいです。
医療事故調査委員会
事件翌年2005年1月に病院設置者である福島県が「医療事故調査委員会」を設置し、同年3月22日に調査結果を報告しています。
以下 報告書 県立大野病院医療事故について の内容を引用します。
多少の医学知識がないと意味がわからないと思います。医療関係者ではない方向けに後でまとめます。
調査委員
- 福島県立三春病院 診療部長
- 財団法人太田綜合病院附属太田西ノ内病院 産婦人科部長
- 福島県立医科大学附属病院総合周産期母子医療センター 講師
調査結果
事故原因
癒着胎盤の剥離による出血性ショック。 出血性ショックに陥り輸液が不足し循環血液量が減少し、心筋の虚血性変化がおこり心室性不整脈をおこし死亡に至ったと考えられる。
事故の要因
- 癒着胎盤の無理な剥離
- 対応する医師の不足
- 輸血対応の遅れ
総合判断
今回の事例は、前1回帝王切開、後壁付着の前置胎盤であった妊婦が帝王切開 手術を受け出血多量、出血性ショック、循環血液量減少その結果心筋の虚血性変化をおこし死亡に至ったと思われる。 出血は子宮摘出に進むべきところを、癒着胎盤を剥離し止血に進んだためである。胎盤剥離操作は十分な血液の到着を待ってから行うべきであった。 循環血液量の減少は輸液(輸血も含め)の少なさがある。他科の医師の応援を 要請し輸液ルートを確保して輸液量を増やす必要があった。 手術途中で、待機している家族に対し説明をすべきであり、家族に対する配慮が欠けていたと言わざるを得ない。
今後の対策
- 既往帝王切開が1回であっても前置胎盤の場合には付着部位にかかわらず癒着胎盤を常に念頭に置き十分な術前診断が求められる。
- 前置胎盤を含めリスクの高い症例の手術に対しては複数の産婦人科医師による対応及び十分な準備が必要である。
- 医師間及び医師・看護師間の意思疎通や緊急時の助言といった相互協力を十分に行ってチーム医療を活用すべきである。
癒着胎盤という子宮と胎盤がくっついてしまう状態にあったため、子宮と胎盤を剥離する(はがす)ことで大量に出血してしまい、そのことで命が失われた。
医療事故調査委員会の報告書では事故の要因が癒着胎盤の無理な剥離、対応する医師の不足、輸血対応の遅れとしており、医師や病院側に責任がある。
この報告書がマスコミの「医療ミス」という報道や、警察の捜査や起訴をまねくことになってしまいました。
なぜこのような医師の過失を認める報告書を書いたのかというと、福島県が遺族への補償支払をスムーズにしようとするために、医賠責保険で保険会社から保険金を引き出すには、医師の過失が必要だったためです。



なんと報告書に忖度(そんたく)がありました。医療事故で最も大事なことは再発防止です。報告書の内容が事実と異なると一番大切な目的が失われます。あってはならないことです。
逮捕と起訴
事件の翌々年2006年2月18日、福島県警は手術を執刀した本件医師を「業務上過失致死傷罪」と「医師法に定める異状死の届出義務違反の疑い」で逮捕しました。
業務上過失致死傷罪は、業務上必要な注意を怠り、よって人を死亡または傷害させた場合に成立する犯罪です。「結果が予見出来たにもかかわらずそれを回避しなかった」場合に適応されます。 刑事罰は、5年以下の懲役・禁錮または100万円以下の罰金です。
医師法に「医師は、死体又は妊娠4月以上の死産児を検案して異状があると認めたときは、24時間以内に所轄警察署に届け出なければならない」と定められています。 違反した場合、50万円以下の罰金です。
2006年3月10日、検察は本件医師を業務上過失致死傷罪と医師法違反の罪で福島地方裁判所に起訴。検事は「大量出血は予見できたはずで、無理に胎盤を剥がすべきではなかった」と起訴した理由を述べました。



検事は医療のド素人なのでよくそんな起訴理由を述べることは不可能なのです。しかし、この事件では医療事故調査委員会の報告書の内容を忖度があるとは知らずに信頼してしまったのでしょう。
裁判
この事件は刑事事件としての訴訟であり「本件医師が本件において刑事責任に問えるか」の裁判でした。
2008年8月20日、福島地方裁判所は本件医師に無罪判決を言い渡しました。
医療行為と患者の死亡の因果関係、胎盤癒着の予見可能性と結果回避可能性については検察の主張はほぼ認められました。
業務上過失致死傷罪では、検察が主張する生存可能性のある医療行為については、臨床現場の医師に行為義務を負わせるほどの標準的行為であるとは立証されていないとのことで無罪になりました。
医師法違反では、患者の死亡結果は過失なき診療行為をもってしても避けられなかった結果であるため、異状死には該当しないということで無罪になりました。
検察は控訴を断念し、判決が確定しました。
大野病院事件に対する医学会の見解
裁判中も裁判後も医療関係者や医療各団体からは本件医師や病院を擁護(ようご)する意見、声明が発表されました。
また、今後の医療への悪影響を危惧する見解が目立ちました。
「人員不足の中、こんなに無理してやっていても、何か起きれば刑事事件になるのか」というやるせなさは、全国の産婦人科医ほか医療関係者に共通の思いだったと思います。
一部ご紹介します。
日本産婦人科学会:必要な外科的治療を回避する動きの危惧
本件の転帰に関してはたいへん心を痛め、真摯に受け止めておりますが、外科的治療が施行された後に、結果の重大性のみに基づいて刑事責任が問われることになるのであれば、今後、外科系医療の場において必要な外科的治療を回避する動きを招来しかねないことを強く危惧するものであります。
日本産婦人科学会 2006年5月17日 県立大野病院事件に対する考え
本事件の影響で、外科系医療の場において必要な外科的治療を回避する動き「萎縮医療」はもちろん起きました。
外科処置の中で、過失なき合併症に対して逮捕・起訴が起きたのですから、司法が医療現場に「萎縮医療」を要求しているととれます。
日本医学会:不当な刑事司法行為であった
本件の産婦の出血死は医師法第21条に規定している異状死に該当するものではないことは明らかである。また、被告となった執刀医が行った医療行為は、産科的に見て極めて標準的な治療であり、日本医学会はかねてから今回の逮捕、起訴は不当な刑事司法行為であると、表明してきた。したがって、今回の福島地裁の無罪判決は極めて妥当な結果であると考え、同時にこの判決が判例となること、今後検察が控訴しないことを強く要望するものである。
日本医学会 2008年8月26日 福島県立大野病院事件の判決に関する日本医学学会の声明
福島県が遺族への補償支払をスムーズにしようとするために、医賠責保険で保険会社から保険金を引き出すには、医師の過失が必要だったために医療事故調査委員会の報告書の内容が忖度されたことにより不当な刑事司法行為に繋がりました。
全日本民医連:医師不足に拍車をかける結果となった
絶対的な医師・看護師不足で労働強化が極限に達している中、医療事故問題が医療従事者の士気を奪っています。その中で、この事件は医療従事者に大きな衝撃を与えました。地域中核病院から産科をはじめ危険度の高い医療を担う医師の撤退がすすみ、医師不足に拍車をかける結果となりました。抜本的な医師数増、労働条件の改善など医療供給体制充実の施策が求められています。
全日本民医連 【声明2008.08.22】福島県立大野病院事件の福島地裁判決にあたって
医師不足に拍車をかけ、「医療崩壊」がすすみました。
大野病院事件の医療現場への悪影響【萎縮医療や医療崩壊について】
医療訴訟・司法が及ぼした影響
医療行為を業務上過失致死傷罪に問うことで生じた影響について。
本来的に結果の完全な予測が不可能な営みである医療行為について、「結果が予見出来たにもかかわらずそれを回避しなかったこと」を罪とする業務上過失致死罪の適用はナンセンスであり、これがまかり通るならば、出産を始めとするリスクを伴う医療行為を引き受ける者は存在しなくなるとの批判が出ました。
実際、診療科を変更したり、分娩を扱う施設では勤務しなくなる産科医が続出し、残った産科医は多忙になり辞めていくという悪循環に陥りました。
医療訴訟における司法判断(特に刑事訴訟の場合)には高度な医学的知識や現場の環境を知る必要があります。
しかし、司法関係者は医療に関してはド素人なので現状のシステムで適切に医療裁判を行うこと自体が不可能なのです。ド素人が医療を裁くことで大いなる悪影響が出ています。
まともに医療裁判を行うなら医療現場の実情と医療に関する「ちゃんとした」知識を持つ特別な裁判官や検察が必要だと思います。
医療に対する司法のシステムそのものに無理があります。
医療現場の経験がないド素人が多少勉強しても診断や治療に関してちゃんと理解することはできません。最低限でも医学部6年+研修医2年の基本的医療知識と現場経験は必要です。専門領域に関しては、実はこれでも足りないくらいです。
医療ド素人の司法関係者に医療裁判をやらせるのは九九覚えたての小学2年生に微分・積分をやらせるのと同じくらい無理があります。
医療裁判のシステムの見直しが必要です。現状の司法システムで医療を裁くのは無理があります。
数々のとんでも判決があります。
マスコミの報道の影響
逮捕時の新聞の見出しは、「『医療過誤』『手術ミス』で医師逮捕」。
記事は「・・・医師が癒着胎盤を無理に剥がして妊婦を失血死させ、・・・容疑を否認している」と報じ、本件医師には専門的知識がなく技術が未熟で、判断や処置に過誤があったという印象を与えました。
テレビニュースでは本件医師が手錠をかけられ連行される映像が繰り返し流れました。
当初の情報ソースは患者側家族や警察であり、公平に報道されていませんでした。さらに被告側の非を責める、「偏った」意見を持つ「識者」のコメントが報道されました。これにより、一般人の医療不信を過度に煽ったのです。
その後、医療界の「偏っていない」意見も世に出回るようになりました。そのことで世論は少しずつ適正な方向に変化していきました。無罪判決が出た時には一般世論においても無罪判決が出たことへ、肯定的な意見が多数派でした。
最終的には世論も妥当なところに落ち着いたものの、本件医師への当初のバッシングはひどいもので、犯罪者扱いでした。
無実の医師の実名をさらして袋叩きにしていました。



どんなに誠実に医療と向き合って、ミスなしで医療を行っても、こんな理不尽な報道がいつ自分に起こるか分からないのが高リスクな医療現場です。働き手は当然減ります。
命が関わる訴訟高リスクな現場から医師が立ち去る傾向(萎縮医療)がうまれ、医療崩壊へ傾きました。
一貫して医師側の過失を煽り立て続けたうえに、無罪が確定した後も主要マスコミの中で唯一起訴姿勢を擁護する論調を続けた毎日新聞の報道姿勢は特に目立ちました。
毎日新聞は大野病院事件の2年後の「大淀病院事件」でも大いにやらかします。


萎縮医療
医師は医療行為により訴えられたり、逮捕されたりすることを避けるために、診断困難な救急医療や危険度の高い医療への取り組みを回避する「萎縮医療」がすすみました。
訴訟リスクの高い産婦人科や外科の志望者はどんどん少なくなっています。
医療行為の結果が悪かった場合に訴訟となったり逮捕されたりするようでは、当然困難な医療行為から撤退するようになります。医療は不当な医療訴訟により追いつめられています。
死と隣り合わせの高リスクな現場ではどんなに適切に、懸命に対応しても結果として無念な死に終わることはあります。医療は万能ではありません。むしろ病気や事故の前に医療が無力なことなんてよくあるのです。
癌が末期の状態で見つかるとなす術がないことが多いです。ビルの10階から転落した人を助けることはできないことが多いです。最寄りの病院から4時間離れたところで心筋梗塞を発症したら、病院に到着できずに命を落とすでしょう。これらの例は医師以外にも納得されやすく、訴訟に発展することはまれです。大野病院事件も同じように医療ではどうしようもないことです。しかし、(医学的知識がないと)納得しにくいという感情論で訴訟されたり、不当な報道をされたりしています。
死と隣り合わせの高リスクな現場で働く医師は高い志を持って患者様を助けている人たちです。激務とわかっていてその道を選んでいます。そんな人たちに対する仕打ちがこれです。
そんな医師にも自分の生活や家族があります。こんな世の中では続けていけないと現場を去るのは当然です。



どんなに誠実に医療と向き合っても、こんな現場にいては理不尽な訴訟に巻き込まれるかもしれない。家族に迷惑をかける可能性がある。こう思い筆者も急性期外科医療の現場を去りました。
命が関わる訴訟高リスクな現場から医師が立ち去る「萎縮医療」がすすみ、医療崩壊へどんどん傾いています。
命の危険となった時にすぐに医療が受けられない可能性が高くなり、患者様にも悪影響が生まれます。
医療崩壊
命が関わる訴訟高リスクな産婦人科や外科、救急などから医師が立ち去る「萎縮医療」がうまれたことにより、患者様が受けられる周産期医療や手術治療、救急医療などの質が低下する「医療崩壊」がすすみました。
察しが良いと気づかれるかもしれません。
大野病院事件の当時の産科医療体制をふりかえってみましょう。
産婦人科の常勤医師は1人のみでした(本件医師)。
一人で地域の産婦人科医療をになうのは非常に大変なことです。
月に1回の休日以外は全て24時間体制で一人で緊急の産婦人科医療が必要な患者様に対応されていたようです。ほぼ24時間365日いつ呼び出されても対応していたといくことです。



とんでもない働き方をしていますね。
ここまでの労働を求めてもいいのでしょうか?医師の健康、患者様の安全から考えてアウトだと思います。
日本の医療体制、システムに無理があります。
すでに起きていた「萎縮医療」「医療崩壊」の影響下で起きた事件なのです。
この事件がきっかけで医療崩壊が「さらに」すすみました



「医療崩壊」が連鎖しているのです。
大野病院事件の前に起きた「萎縮医療」「医療崩壊」をすすめた有名な事件としては「割りばし事件」があります。


大野病院事件以降、全国各地1人で分娩を取り扱っていた施設から産婦人科医が撤退し、分娩取り扱い施設が4割減少して地域医療に大打撃を与えています。
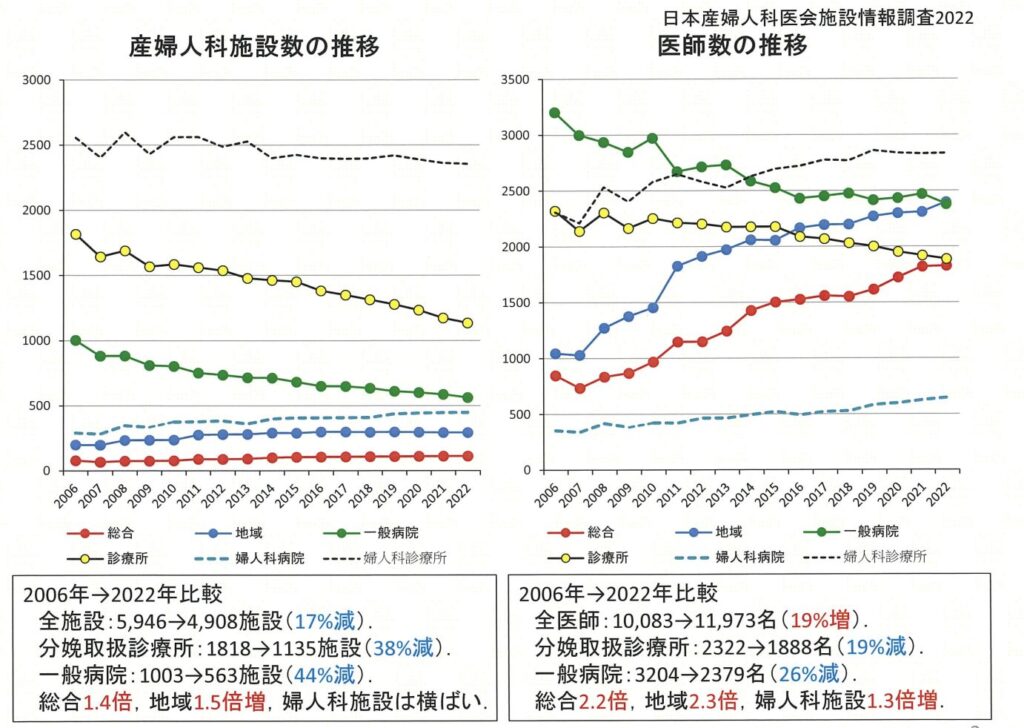

「産婦人科医療施設の動向」施設調査2022年より,日本産婦人科医会
妊婦がらみの救急車の「たらい回し」もこの影響から起きています。
悪いのは医療をおいこんで崩壊させている司法、制度やマスコミ自身なのですが、「たらい回し」という言葉を用いてあたかも病院や医師が悪いかのごとく報道されていることがいまだにあります。
悪循環で余計に産婦人科医が減ります。マスコミには変わっていただく必要があるのではないでしょうか。
- 医療を受けた結果が悪いと、医師が悪くなくても医師を責める
- 高リスクな現場から医師が去る
- 高リスクな現場が人員不足により、さらに高リスクとなる
この悪循環が止まりません。悪循環により続発して事件がおきています。


大野病院事件まとめ
帝王切開手術を受けた産婦の尊い命が失われました。そして懸命な救命を行なった執刀医への不当な刑事司法行為により医療現場に大いなる悪影響を及ぼしました。
不当な刑事司法行為の一因として医療事故調査委員会の出した報告書がありました。
なぜこのような医師の過失を認める報告書を書いたのかというと、福島県が遺族への補償支払をスムーズにしようとするために、医賠責保険で保険会社から保険金を引き出すには、医師の過失が必要だったためです。



地域の産婦人科医療をほぼ年中無休でになっていた本件医師に対するひどすぎる仕打ちだと思います。
大野病院事件により以前より起きていた萎縮医療や医療崩壊がすすみました。
診療科を変更したり、分娩を扱う施設では勤務しなくなる産婦人科医が続出し、残った産婦人科医は多忙になり辞めていくという悪循環に陥りました。
連鎖が起きています。今もどんどんすすんでいます。
患者様の受けられる医療の質が低下してしまいます。
改善に向けた取り組みもありますが本質的ではなく、結局、司法やマスコミの姿勢が変わらないければこの連鎖は止まりそうにありません。
出産はそもそもリスクが伴う行為です。しかし、世の中としては出産は無事で当たり前という風潮があり、そのギャップもこの事件をうんだ原因となっています。出産時のトラブルの少なさは産婦人科医の先生方をはじめ、助産師さんやその他医療スタッフの努力のたまものです。



貴重な産婦人科医を守る制度が必要だと思います。
感情論の危険性
大野病院事件を知って、誰もが抱くのは「死んだ妊婦とその娘がかわいそう」という気持ちです。これは非常に真っ当な感情です。
だからと言って、その感情を医師にぶつけるというのは間違っています。どんなことでも誰かのせいにしないと気がすまない現代日本の社会風潮のために、結果が悪ければ医師はたちまち悪者にされてしまいます。
遺族が納得できないのは仕方ないと思います。死を簡単には受容できるはずがありません。
しかし、妊婦の死亡は医師のせいではありません。裁判でも医療行為に過失はなかったと認められています。
事件の経緯や問題点を細かく知らない人たちが、「とにかく人が死んだんだからヤブ医者に違いない」という感情的な議論で医師を糾弾したのは許されることではありません。
どうしても結果が悪いと「医療ミス」にしたがる風潮があります。これは医療の質を下げる結果となるため危険な風潮です。



残念ながら日本はいまだにその風潮があります。現場の医師は自分の体を酷使してなんとか頑張っています。しかし、この風潮が「萎縮医療」「医療崩壊」につながって、医師が立ち去り医療の質が低下しています。
理不尽な現場の医師はどうするべきか
懸命に誠実に医療と向き合って、過失がなくても、結果が伴わないと、
- 不当に訴訟されて裁判に巻き込まれ、民事・刑事責任を問われる
- 理不尽で質の低い報道により実名までさらされて悪者にされる
- 誰かのせいにしないと気が済まない風潮のため世論から袋叩きにされる
というのが現実です。
天災のように、理不尽な社会的制裁をいつ受けるか分からないのが高リスクな現場なのです。
司法、報道、風潮、世論全てが敵になります。医師は自分を守れません。病院も守ってくれません。有名事件に巻き込まれた医師はことごとく実名報道されて大きな被害を受けています。
現状の日本の医療をとりまく環境だと医師は訴訟高リスクな急性期医療からは逃げるのが賢い選択肢となってしまいます。医師が自分のことを守れなくては患者様は守れません。
高リスクな現場の勤務医は減る一方なのでどんどん仕事がきつくなっていきます。さらに、「働き方改革」などの影響もあり、給料は減っていきます。環境の悪化がとまりません。


筆者はきっと良い方向に変わってくれると考えて一度、急性期の外科で働いていましたが残念ながら環境は悪くなるばかりです。そのことも一因となり転職を決意しました。
今では非常に良い環境で働けて、大満足です。
医師一人の力ではこの冴えない状況を改善に傾けるのは困難ですが、脱出することは簡単です。
現場をみんなが辞めていくと医療崩壊は進みますが、その責任は勤務医個人にはありません。去るしかない状況をつくっている世の中にあります。むしろ現場からみんな去って、強いメッセージを送ることでようやく世の中が改善に向かうかもしれません。


<参考文献>












コメント